放射性疾病(卷名:现代医学)
radiation-induced diseases
电离辐射照射机体而引起的一系列疾病。包括全身受照射引起的放射病,局部受照射引起的放射性局部损伤、皮炎、白内障,放射性物质进入体内引起的内照射放射病,以及受照射后几年、十几年或几十年才出现的疾病如恶性疾病和遗传性疾病等晚期效应。
1895年伦琴发现X射线,1898年居里夫人发现镭之后不久,人们就开始注意到放射线对人体的危害。接触大量放射线之后出现烧灼伤、 皮炎、脱发、 睾丸萎缩等,或全身疲乏、衰竭,甚至发生癌症、死亡。但当时不认识放射性疾病,直至1945年日本广岛、长崎居民受到原子弹伤害之后才开始重视。
辐射 指多种能量从原子核或其周围的电子发射出来并传递到物质、空间或机体的电磁波或高能粒子。
电离辐射 医学上俗称放射,指高能辐射,它们照射物质能使其原子转变为离子对而起电离作用。如 X射线和γ射线属于电磁辐射,以波的形式传递能量,能间接起电离作用;中子、质子和电子属于亚原子粒子,能直接起电离作用。辐射不能被人的感官所觉察,但人类不断地受到天然存在的和人造辐射的冲击。
天然辐射 来源于地球外的宇宙射线,及地球上的地壳、建筑材料和空气中的放射性核素。天然辐射占人类所受辐照的最大部分,但其放射性不强。有一部分不一定与人类的行为和活动有关,如钾40、宇源放射性核素等,有一部分则与人类的行为和活动有很大关系,如室内的氡、钍衰变产物等。全世界每个成人平均年有效剂量当量仅为2.4mSv(2400μSv)。
人造放射源 种类很多,特别在医用方面,如X射线、γ射线、放射性核素等用于诊断、治疗和科学研究。还有核能工业,如核电站反应堆以及核武器和核动力卫星等。
电离辐射的种类 X射线和γ射线是不带电荷,沿直线发射的电磁辐射,不受电或磁场影响。穿透力强,起外照射作用。γ射线比 X射线的穿透力更强,能量更大,能穿过几厘米厚的铅。 α辐射为粒子辐射,从重原子核蜕变而来(称α 蜕变)。α粒子是一个氦离子,含有2个质子和2个中子,带2个正电荷,质量很重,为电子的7.294倍。具有很大的能量和电离作用,但穿透力很弱,射程很短,可被一张纸所阻挡,所以其外照射对机体损伤很小,进入体内后损伤作用很大。
β辐射也是粒子辐射,由原子核蜕变而来(称β蜕变)。它发射电子,带负电荷,质量为质子的 1/1.836。射程比α 粒子稍长,穿透力稍强,可被一页铝箔所阻挡,进入人体组织的深度不多于13mm,电离力较α 辐射为弱,内照射也能引起明显的生物效应,外照射可引起皮肤表层损伤。
依照电离作用的程度顺序排列、 α、β、γ电离作用程度之比纳为10000:100:1。
中子为不带电荷的粒子。穿透力比γ射线更强得多,照射机体时使组织中的多种元素如钠、磷等产生感生放射性,作用复杂,生物效应严重。
放射性的生物效应 放射性的生物效应不与能量大小成比例,而是取决于能量在机体中经过的距离长短。如同样吸收剂量(即能量大小)的α 辐射产生的生物效应大于γ辐射,因为α 粒子射程短,只沉积在一个小范围的组织内,而γ射线能穿透较长的距离,所以,同样剂量同样距离内,α 比γ射线的生物效应强,相对生物效应的确定是以X射线和γ射线为基础的。X射线或γ射线引起某种组织的生物效应所需的吸收剂量与另一种放射线引起相同的生物效应所需的吸收剂量的比值(倍数),就是该种放射线的相对生物效应 (RBE)。如引起同样生物效应所需的X或γ射线的吸收剂量为α射线的10倍,则α射线的相对生物效应为10。
线能转换 (LET)亦称传能线密度,是能量在组织中随辐射所经过的每单位距离内所消耗的平均能量,也即转换。以每微米的千电子伏 (keV/μm)表示。LET值越大,生物效应也越显著。X和γ射线属低LET辐射,在组织中能量转换率低,在单位距离中电离密度低,生物效应小;α 粒子、快中子、低能质子等属高 LET辐射,在组织中很快释放能量,转换率高,在单位距离中电离密度高,生物效应明显。
放射损伤 由大剂量具有穿透性的高频电磁波(如X和γ射线)或高LET的中子引起,也可由亚原子粒子形成的带正、负电荷的粒子(如α和β粒子)引起。
在战时,核武器可杀伤大量人群。在平时,放射事故照射可引起急性或亚急性放射病以及皮肤损伤。接触放射线的人员不注重防护,长期受照于超过剂量限值的射线,也可得慢性放射病。
受损伤的主要是细胞。组织受损的轻重取决于放射线剂量大小,受损伤的细胞多少、范围和受照部位的器官和组织的重要与否。剂量大,受照细胞多,特别是分裂增殖对放射敏感的细胞多,则细胞死亡快,组织器官,如淋巴组织、造血组织、生殖细胞、肠粘膜、皮肤等受损严重。剂量小,对细胞的损害就小,而且损伤可以恢复。一般认为,放射的直接损伤表现为细胞的死亡,不能再增殖新的组织,抵抗力降低,血管破裂出血,组织崩溃,出凝血时间延长等;放射的间接效应可以是引发肿瘤、白血病,寿命缩短,反复感染,贫血和溃疡等。放射的局部损伤可在受照后几个月或几年后才出现,如慢性皮肤溃疡、剥脱、肿胀和恶性变等。全身性疾病只有在机体内几个器官组织受损或全身受照时才发生。细胞受损伤后器官组织丧失功能,出现临床症状造成放射病。
放射病 人体在受到电离辐射后发生的全身性疾病,主要表现为造血功能障碍,出血和感染。影响病程的因素很多,外因有:射线的性质和种类、剂量和剂量率、照射次数、时间和方式、受照的部位和面积以及防护情况等。内因有:机体的敏感性和组织含氧量、健康情况、有无其他疾病和应用药物情况、劳动和营养状况等。进入体内的放射性核素的吸收、分布、代谢以及生物半衰期等因素均可影响放射病的病程。
一次接受大剂量电离辐射作用可致急性放射病,长期受到超剂量限值照射则可导致慢性放射病。放射线从体外照射人体可引起外照射放射病,如X射线、γ射线和中子等。放射性核素进入体内可引起内照射放射病(如α和β粒子等)。
外照射急性放射病 指人体全身或多器官多组织受到一次或短时间内(数日)分次大剂量外照射引起的全身性疾病。急性放射病与受照剂量有密切关系,受照剂量越大则放射病越严重。
大多数的急性放射病见于原子弹爆炸的受害者;平时,可见于放射事故的受照者,如1986年苏联切尔诺贝利核电站事故,也见于放射源丢失、核设施机械失灵,或因医疗照射失误等造成的放射事故。
外照射急性放射病可根据受照剂量大小和临床特点,由轻到重分为骨髓型(亦称造血综合征)、肠型(胃肠综合征)和脑型(神经综合征)等三种类型。骨髓型急性放射病量重要,可治疗,也最常见;其临床表现比较典型,有轻、中、重和极重 4度,并有明显的临床分期:初期、假愈期、极期、恢复期。
外照射急性放射病的临床表现和剂量范围见下表。
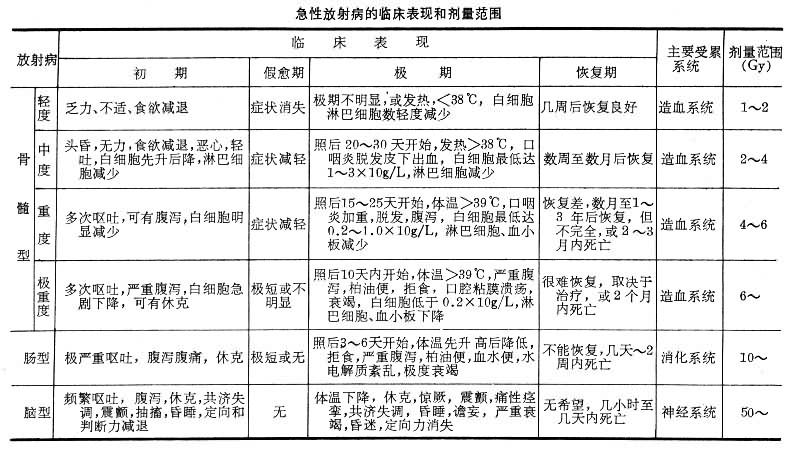
急性放射病的诊断要依据受照史、受照剂量、临床表现和实验室检查以及特殊生物学指标,如外周血淋巴细胞染色体畸变率和微核率等,综合考虑,但临床表现是主要的:如果初期恶心、呕吐出现早且频繁,并伴有腹泻;假愈期出现早且短;极期来临早且严重;外周血白细胞数和淋巴细胞数下降快且低,都表明病情严重。反之,则现情较轻。治疗原则为:首先要脱离照射现场或放射源。然后根据病情轻重程度、不同的分型分期,采取有针对性的中西医结合综合治疗。如防治感染和出血,应用抗生素、输血及血细胞混悬液,以及造血干细胞(包括胎肝和骨髓)移植。预后随病情分型分度而不同,骨髓型轻度的预后好,中度的经合理治疗后预后也较好,重度者经积极合理的治疗可有半数治愈,极重度者预后不佳。肠型和脑型目前尚无有效治疗措施,一般在几小时至1~2天内,或几天、十几天内死亡。关于骨髓移植对急性放射病的治疗问题,目前还存在争论。一般认为只有小部分受到全身大剂量照射(在8Gy以上),可导致骨髓衰竭的病人,并且不伴有其他威胁生命的并发症(如大面积烧伤等)者,才适合骨髓移植治疗。
外照射慢性放射病 指在较长时间内,连续或反复间断地受到超剂量当量限值的全身外照射,达到一定的累积剂量,而引起的全身性疾病。可发生在健康状况较差,修复能力较弱,不遵守防护和操作规程的各类放射工作人员,如应用 X射线或放射性核素进行诊断和治疗的医务人员,X射线或γ射线工业探伤、中子测井、核反应堆或加速器等的工作人员。
慢性照射的生物效应与急性照射不同。一般地说,对慢性照射可耐受较大剂量,因为每次照射的剂量小,损伤轻,机体有修复能力,形成一个损伤-修复-再损伤-再修复的连锁过程,只有当积累剂量达到一定高度时,才产生临床效应。
外照射慢性放射病的临床特点是:发病慢、病程长、主观症状多、客观体征少。根据病情轻重程度可分为Ⅰ、Ⅱ、Ⅲ度。临床表现有明显的无力型神经衰弱综合征,如头晕、疲倦、无力、失眠或嗜睡、多梦、记忆力减退、食欲不振等;并伴有植物神经功能紊乱现象。一般体格检查基本正常、有些病人血压可能在正常低值、束臂试验阳性(可能由于毛细血管脆性增加),基础代谢和甲状腺吸131I功能偏低等。工龄较长的放射科医务人员中,可见到手部皮肤干燥、粗糙、脱屑、皲裂现象,也可能有指甲纵嵴易脆裂、 指纹变浅、以及脱发等; 有的病人可能伴有眼晶状休混浊改变。比较肯定的客观指标就是外周血白细胞总数有不同程度的减少,较长时间持续在4.0×10g/L以下;有些病人伴有血小板数减少,较少病人伴有血红蛋白降低,个别严重者可发生全血细胞减少。白细胞除数量减少外,有时可能伴有质的变化,如核固缩、核溶解、空泡和中毒性颗粒等的出现。骨髓检查可见增生活跃或低下。也可能有外周血淋巴细胞染色体畸变率和微核率增高。某些女病人可有月经不调,男病人精子减少或功能、形态不正常,甚至不育。并可伴有一项或多项不同器官或系统的功能异常,如免疫系统或内分泌系统等功能异常。Ⅰ度慢性放射病的症状轻而不稳定,病变属功能性,是可逆的;Ⅱ度慢性放射病的症状增多且加重,从功能性不稳定的变化逐渐发展为器质性的稳定的病变,并累及更多的器官和系统;Ⅲ度的病情更加严重,病变为不可逆,全身状况急剧恶化,并发感染、出血、多系统功能衰竭。
外照射慢性放射病无特异性诊断指标,所以诊断比较困难。要根据四项原则综合判断,即:首先要有明确的接触放射的职业史,包括所受的照射剂量、工作量和工种、防护情况及同工作者的健康情况等;第二,临床表现,包括主观的和客观的所见;第三,实验室检查结果,除外周血和骨髓检查以外,还包括其他各器官系统的检查结果,并参考染色体畸变率和微核率;最后还要除外其他的慢性疾病。
凡诊断为外照射慢性放射病者,无论病情轻重,均应脱离放射线,接受治疗。进行有针对性的中西医结合综合治疗,加强营养和适当的体育锻炼。Ⅰ度慢性放射病的预后良好,经过对症治疗,可以完全恢复健康,并可恢复放射性工作。Ⅱ度慢性放射病经积极治疗后,多数病人可恢复或减轻,少数病人可能残留一些症状,或白细胞较长时间持续在正常水平以下。根据体力恢复情况,可适当参加一些力所能及的非放射性工作。Ⅲ度的经积极合理治疗后,可能获得一些的近期疗效,可转入疗养院继续治疗和休养,不应再接触放射线。
慢性放射病主要由职业性照射引起,是可以预防的。预防措施为:进行放射工作的建筑物和设备应符合安全防护要求;应制订操作规程和安全防护条例;从事放射工作的人员应经过专业训练,并应严格遵守操作规程和防护制度;应建立保健制度,按照放射工作人员的健康标准进行就业前和就业后定期体格检查,加强营养和体育锻炼以增强体质,并有营养津贴和休假;应建立保健手册,设置保健人员和监督机构,确保各项预防措施的执行;放射工作者在执行事先计划的超剂量当量限值的照射之前,应服用预防药物并作好必要的防护准备。
内照射放射病 过量的放射性核素进入人体,使全身受到照射,其有效累积剂量当量大于1Sv,而引起的全身性疾病。原因是在工业、农业、医学和科学研究等方面应用放射性核素过程中,不遵守操作规程,不注意安全防护规定或发生意外事故等,或者由于原子弹爆炸的放射性沉降物的污染。放射性核素可通过消化道、呼吸道、伤口或皮肤粘膜,或由于诊治或科研需要由注射而引入体内。
内照射的特点为:①放射性核素在体内具有选择性的分布、 吸收、代谢、 排泄和生物半减期等复杂问题;②在体内的主要危害取决于α 和β粒子在组织内的电离密度;③有持续性,只要放射性核素在体内尚未排除,就成为一种持续的放射源对机体照射,直到全部被排除或衰变尽为止;④原发反应和继发效应同时存在并发交错地发展。因此,内照射放射病比外照射放射病更为复杂和难以诊断。
不同的放射性核素具有不同的理化特性,进入体内后,可引起全身的或 /和局部紧要器官损害的双重表现。进入体内后呈均匀性分布的放射性核素如氚、钠等,可引起全身性的放射性污染,其临床表现似外照射放射病,如神经衰弱综合征和造血系统障碍等。有的放射性核素有选择性分布,对某些器官有亲和力,则引起该紧要器官损害的临床表现,如放射性碘参与机体的代谢,主要集中在甲状腺,可引起甲状腺功能低下,结节形成等,甚至诱发癌症。放射性镭、锶等为亲骨性核素,可沉积在骨骼而引起骨痛、骨质疏松,病理骨折、骨坏死甚至诱发骨肉瘤等,如使用荧光粉表盘涂料描绘仪表的工人,在20~30年或更长时间后可发生骨肉瘤。稀土元素和以胶体形式进入人体的放射性核素,可引起单核吞噬细胞系统、肝、脾、骨髓等的损害,如 X射线诊断用的胶质二氧化钍造影剂,可损害肝脏,甚至引起肝癌。铀主要沉积在肾脏,损伤肾脏,铀矿工人长期吸入氡及其子体,可发生肺癌。以上表现大多为晚期效应,大量放射性核素进入体内而引起急性损伤的例子极少。
内照射放射病诊断困难。要根据较大剂量放射性核素进入体内或体表有放射性粘染的历史,相应的临床表现和某些紧要器官的功能异常,进行综合分析。为确证体内存在放射性核素及其剂量,须进行体内放射剂量测定,包括:现场放射性污染的测定;受照人员呼出气中放射性的测定(如氡、钍),血、尿、粪中放射性含量的放射化学分析;毛发、汗液、唾液、痰、鼻涕以及鼻咽擦拭样品等的放射性含量测定等。从体外可通过伤口探测器、器官扫描仪和全身计数器等测量方法,获得体内放射性的性质和含量。确诊为内照射放射病者极其稀少,所见到的大多为内污染。
内照射放射病的治疗,一方面要治疗全身情况,这基本同外照射放射病,另一方面要去除体内的放射性污染,尽快减少放射性核素的吸收和加速其排出。放射性核素的排出有快、慢两个时相,进入体内的最初几天,尚未同组织结合时,大部分排出很快,同组织结合或沉积在组织内后,则很难被排出,所以,应抓紧在最初几天内加速排出。除加速排出外,还要对症治疗某些紧要器官的病变。
放射性局部损伤 指身体局部组织或器官受到外照射或体表放射性污染所引起的局部损伤。放射治疗,原子弹爆炸落下灰沾染、放射事故等都可以造成局部损伤。能引起局部损伤的剂量远大于引起全身损伤的剂量。
局部照射的生物效应一般只限于受照的局部,主要是皮肤;其他深部器官如心脏、血管、肺脏甚至骨髓等受到大剂量照射,也可受损伤而产生相应的症状;有时局部损伤伴有全身放射病,甚至导致死亡,实例如中国南京60Co治疗机事故和苏联切尔诺贝利核电站事故等。
放射性皮肤损伤 可为急性或慢性。
① 急性放射性皮肤损伤。是局部皮肤受到一次大剂量外照射或短时期内受几次大剂量外照射所致。临床表现可分三度,并有初期反应、潜伏期、极期和恢复期。初期反应主要表现为红斑(Ⅰ度),也可有麻木、疼痛或瘙痒(Ⅱ度),严重者可有水肿(Ⅲ度);潜伏期时症状消失,极期主要表现为红斑、脱毛、毛囊疹、水疱(Ⅱ度),严重者可发生溃疡和坏死(Ⅲ度),此期疼痛剧烈难忍;恢复期时症状、体征逐渐好转,疮面愈合,结痂脱落,皮肤色素沉着或脱色,形成花斑状。若急性放射性皮肤损伤长久不恢复,则迁延为慢性;严重的溃疡长久不愈或角化过度可诱发癌症。诊断根据受照剂量、受照史和临床表现。一般认为局部受照 5Gy以上可引起Ⅰ度皮肤损伤,10Gy以上可引起Ⅱ度,15Gy以上可引起Ⅲ度,但这剂量只能参考,因为致伤剂量范围变化很大,并与剂量率、受照时间、受照的身体部位、局部皮肤健康状态、 个体素质、 敏感性等因素有关。治疗原则是:Ⅰ度损伤一般不需特殊治疗可以自愈,但要保护受伤局部免受刺激;Ⅱ度可选用刺激性小,能保护疮面、消炎、止痛、止痒、改善血液循环、促进组织生长的药物,水疱张力过大时,可在无菌条件下用空针抽液;Ⅲ度除药物治疗外,应适时采取手术治疗。
β射线所致的皮肤损伤的临床特点:症状比较缓和、病程较长,潜伏期较长,皮肤损伤较浅,因β射线射程短,穿透力较弱,但产生同样程度的皮肤损伤时β射线所需的剂量比γ射线小,因β射线的电离作用较γ射线强,皮肤吸收的能量多。
② 慢性放射性皮肤损伤。是指局部皮肤,主要为手部,长期受超过剂量当量限值的照射,年累积剂量当量一般大于15Sv时发生的皮肤及其附件的损伤,严重者可累及骨骼。主要为职业性的,常见于矫形外科医师于X射线下作骨折整复,或X射线诊断医师和技术员。也可由急性放射性皮肤损伤迁延而来。轻度者皮肤干燥、粗糙、脱屑、继而发生皲裂、角化,或皮肤萎缩、变薄;严重者可发展为角化过度,形成疣状突起物以及溃疡;指纹变浅、紊乱、磨平消失,指甲灰暗有纵嵴,易脆裂、变形、严重者指关节强直变形。治疗原则主要为局部对症治疗,严重者应适当减少接触或完全脱离放射线。若溃疡经久不愈可导致癌变,应尽早手术治疗。
放射性白内障 眼部受到一次大剂量照射或短时间内受几次大剂量照射,或长期受到超剂量当量限值的外照射后引起眼晶状体白内障形成。受照的累积剂量一般认为在2Gy以上。但也不尽然。潜伏期长短不一,短至几个月,长至30多年。受照射时年龄小,则发病早。
放射性白内障是辐射晚期效应之一。多见于原子弹爆炸幸存者。也见于医疗照射(如头颈部放射治疗)和长期超剂量当量限量的职业性照射的受照者,也可发生在大剂量放射事故,这将较早出现。晶状体对放射比较敏感,受照后其上皮细胞受损伤,异常纤维生成,扰乱了晶状体的均匀性而发生混浊。
临床上根据晶状体混浊的程度,分为Ⅰ、Ⅱ、Ⅲ、Ⅳ期。早期可见晶状体的后极后囊下皮质点状混浊,排列呈环状,并伴有空泡;进而呈盘状、宝塔状、蜂窝状等;并有条纹网状混浊向赤道部伸延;此时,前极前囊下皮质也可见点状混浊和空泡;以后混浊逐渐加重,密集,不同程度地影响视力;最后整个晶状体混浊、视力严重受障碍,直至失明。
诊断依据一定剂量的受照史,典型的晶状体形态变化,并排除其他因素所致的白内障。治疗主要是手术摘除(见白内障)。根据白内障的程度和视力情况,患者暂时或长期脱离放射线。
低LET辐射(如X射线)照射眼部,也可引起眼的浅层组织损伤,发生结膜炎、角膜结膜炎、眼睑皮肤红斑、水肿、毛细血管扩张、疼痛以及色素沉着等,也可使眉毛、睫毛脱落。
放射晚期效应 是指受照射后几年、十几年或几十年方出现的效应。有两种形式:一种是照后近期曾出现过急性损伤恢复后,晚期出现本质上不同的损害;另一种是照后近期无症状,晚期才初次出现效应。放射晚期效应包括致癌效应和遗传效应,这已为大剂量照射动物实验所证实,关于人的资料,目前仅来自辐射流行病学调查。
国际放射防护委员会(ICRP)1977年26号出版物中指出,致癌效应和遗传效应应属随机性效应,其发生概率而不是其严重程度与剂量的大小有关,这种效应不存在剂量阈值。与随机性效应相反,非随机性效应(现称确定性效应)的严重程度与发生概率都与剂量大小有关,并可能存在剂量阈值,当受照剂量达到某剂量以上时,即发生晚期效应。
致癌效应 有关资料主要来源于对原子弹爆炸幸存者的调查,也见于职业性、事故性和医疗照射所致的病例。白血病是典型的晚期效应,其发生概率随剂量而增高。原爆幸存者受照 3年后,白血病的发生率开始上升,受照后5~8年达到高峰,约为对照组的几倍以上,以后逐渐降低。但据1983年的日本资料,其发生率仍高于自然发生率。放射诱发的白血病的细胞类型无异于自然发生的白血病,可有急、慢性粒细胞型白血病(见于成人和儿童)和急性淋巴细胞型白血病(多见于儿童),但慢性淋巴细胞型的发生率不高于对照组(非放射诱发的)。根据广岛、长崎的调查结果,除白血病外,恶性实体癌的发生率也高于对照人群,但其发生率约在爆后15年开始增加;确认的有甲状腺癌、乳腺癌、肺癌、唾液腺癌、胃癌等,其发生概率与剂量有关;非霍奇金氏淋巴瘤和多发性骨髓瘤也有增加,但尚须进一步验证;其他实体癌也有增多,但无剂量效应关系。1954年在比基尼群岛爆炸过核装置,28年后调查受照者,发现主要的晚期效应是甲状腺功能低下、结节形成和癌的发生,这是由于放射性碘核素的作用。
职业性照射诱发致癌效应的资料有:中国于1984年调查了26983名X射线诊断工作者,发现白血病的发病率和死亡率都非常显著地高于对照组 (P<0.001)。美国于1960年,英国于1959年也有同样结果的报道。1984年美国阿贡实验室报道:应用226Ra和228Ra发光涂料描绘表盘的工人4059名(其中女工为3054名),他们是1950年以前参加工作的,受照后约30多年或更长时间后发生骨肉瘤84例,发生副鼻窦癌和乳突癌者有35例。1978年有人曾报告某造船厂的核工作者的白血病死亡率明显高于非核工作者。1980年有人对美军核参试者3224人,作了22年后的调查,发现 9例白血病,明显高于预期发病数。
在医疗照射中,报道较多的有强直性脊椎炎患者接受X射线治疗或224Ra治疗,晚期诱发白血病或骨肉瘤;头癣患者经 X射线脱发治疗后,晚期诱发头颈部癌瘤,如甲状腺癌、头部皮肤癌和脑瘤等。
遗传效应 大量动物实验证实,电离辐射能诱发生殖细胞基因突变和染色体畸变,而导致遗传效应。但有关人类辐射遗传效应的资料极其有限,并且存在着不确定性和争议。在广岛和长崎进行的遗传学和细胞遗传学研究,再一次提出没有获得明显的辐射遗传效应的证据。到目前为止,尚未见到确切的关于辐射诱发的遗传性疾病的报道。原子弹爆炸受照的孕妇与未受照的孕妇比较,未发现可觉察的死胎、新生儿死亡、明显的先天畸形和儿童死亡率的增加。原子弹爆炸时在子宫内受照后出生的儿童,仅发现小头畸形和智力低下,以距爆心1~2公里以内的孕妇所生者为多见,因该处放射剂量大,胎龄在8~15周时(器官形成期)受照,畸形发生率高。故妊娠早期应避免作腹部和盆腔X射线检查。
中国广东高本底地区十多年连续调查,发现儿童先天愚型的患病率显著地高于对照地区。先天愚型较常见,患病率在全国各地有明显不同,看不出与电离辐射有关联;已知与母亲的生育年龄大有关,高本底地区先天愚型儿童的母亲生育年龄显著大于对照地区,这可能与患病率高有关。
动物实验见到放射线使寿命缩短的现象。但在人类,无论在原子弹爆炸幸存者中,或中、英、美等国医院X射线工作者的大人群调查中,均未见其寿命短于非射线医务工作者的情况。受大剂量照射而寿命缩短是由于放射致癌引起,而非放射本身所致。
染色体畸变率增高既见于放射病早期,也见于晚期。如原爆幸存者和马绍尔群岛渔民受照后晚期,其外周血染色体的非稳定性畸变率虽较近期时减少,但仍高于未受照者,其稳定性畸变却增多。这可作为曾经受过放射照射的证据。
参考书目
叶根耀等:《急慢性放射损伤及防护知识》,原子能出版社,北京,1980。
徐秀凤:放射病,见吴机中主编《职业病》,人民卫生出版社,北京,1983。